تعرفههای نجومی درمان کرونا
خبرمهم: رئیس سازمان نظامپزشکی میگوید که پیگیر ماجرای تعرفهها در بخش خصوصی هستند تا روال منطقی به خود بگیرد. به گفته او، هم سازمان نظامپزشکی و هم ستاد مقابله با کرونای تهران قیمت تمامشده بستری و درمان بیماران مبتلا به کرونا را محاسبه کردهاند و اگر مبلغی بیش از آن از بیماران گرفته شود، برخورد میشود.
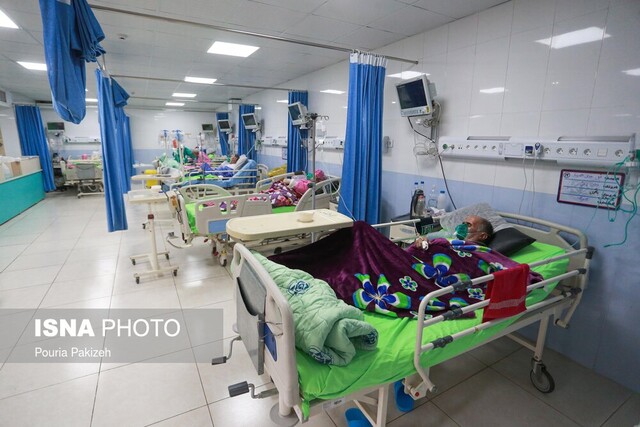
به گزارش بخش اجتماعی سایت خبرمهم، «بیمارستان خصوصی در شمال غرب تهران برای بستری پدر مبتلا به کرونای بابک، ۵۰میلیون تومان بهعنوان پیشپرداخت درخواست کرد؛ آن هم بدون داشتن تخت خالی. پدر ۷۴ساله اما یک هفته بعد بهدلیل اقدامات دیرهنگام درمانی و پیدا نشدن دارو، در یک بیمارستان دولتی درگذشت. صندوقدار بیمارستانی خصوصی در شمال تهران (منطقه ۲)، شرط پذیرش پدر خانم کریمی در بخش آیسییوی بیماران کرونا را ۱۵میلیون تومان اعلام کرد. این مبلغ ودیعه بود و بعد از پایان درمان، برای هر شب تخت معمولی ۵میلیون تومان و هر شب تخت آیسییو ۱۰میلیون تومان به حسابشان اضافه شد. خانم کریمی میگوید چارهای جز بستری در این بیمارستان نداشتند. هیچجا تخت خالی نبود. آنها برای ۵شب بستری در بخش آیسییو، ۳۵میلیون تومان به مبلغ اولیه اضافه کردند.
پدر همسر آقای زمانی بیماری قلبی داشت و کرونا گرفت. بیمارستانهای دولتی پذیرشش نمیکردند. در نهایت سر از بیمارستانی در خیابان گاندی درآوردند. بیمارستان، مبلغ ورودیه را ۳۰میلیون تومان اعلام کرد و چون بیمه خدمات درمانی شهرداری بودند از آنها ۱۰میلیون تومان گرفتند. ۱۰میلیون تومان برای ۷روز بستری بدون در نظر گرفتن هزینه اسکن و دیالیز و آنژیوگرافی. پدر همسر آقای زمانی روز هفتم در بیمارستان جان باخت.
مبلغ پیشپرداخت بیمارستان خصوصی برای بیماران کرونایی ۲۰میلیون تومان است، بیمارستانی هم ۳۰میلیون تومان میگیرد و مبلغ ورودیه باقی بیمارستانهای خصوصی که بیماران کرونایی را پذیرش میکنند هم بین ۳۰تا ۵۰میلیون تومان است. وضعیت در بیمارستانهای دولتی اما به گونه دیگری است. اواخر اسفند سال گذشته معاون درمان وزیر بهداشت اعلام کرد که ۹۰درصد هزینههای بستری بیماران از سوی بیمه پرداخت میشود و رقم پرداختی بدون آیسییو حدود ۱۵۰هزار تومان است. او گفته بود که تمام داروها و آزمایشهای تشخیصی کرونا در بیمارستانهای دولتی رایگان است و فقط ۱۰ درصد هزینه خدمات هتلینگ بیمارستانی (تخت روز) بر عهده بیمار است. ۵ماه بعد، سخنگوی وزارت بهداشت این هزینه را ۲میلیون و ۵۰۰هزار تومان بدون نیاز به تخت آیسییو و ۵میلیون و ۵۰۰با آیسییو بدون داروی خاص اعلام کرد. اما وقتی نسرین شهریور امسال کرونا گرفت و در بیمارستان دولتی در شمال تهران بستری شد، برای هر دوز داروی رمدسیویر یکمیلیون و ۳۰۰هزار تومان پرداخت کرد و حسابش برای ۶دوز همراه با هزینه بستری ۸میلیون تومان شد. مادر پوریا که نیازی به این داروها نداشت، هزینه ۱۱روز بستریاش در بیمارستانی در آمل، ۲میلیون و ۲۵۰هزار تومان شد.
پدر مرتضی وقتی کرونا گرفت، بیمه نبود. اواخر اسفند در این بیمارستان بستری شد و پس از ۲۸روز، با در نظر گرفتن ۲هفته بستری با بیمه و ۲هفته بدون بیمه، هزینهاش ۳۰میلیون تومان شد. بیماران مراجعه کرده به بیمارستانهای خصوصی در شرایطی خبر از تعرفههای چندین میلیون تومانی بستری میدهند که اوایل مهر امسال مدیر روابط عمومی سازمان نظامپزشکی، هزینه یک روز بستری بیماران کرونایی را در بخش معمولی بیمارستانهای دولتی ۴۸۰هزار تومان و در بخش خصوصی ۸۵۰هزار تومان اعلام کرد. بیماران بستری شده در بیمارستانها و خانوادههایشان که در صف پرداخت ایستادهاند، پانزدهم اردیبهشت را فراموش نمیکنند؛ وقتی مدیرکل بازرسی، ارزیابی عملکرد و پاسخگویی به شکایات وزارت بهداشت خبر از رایگان بودن هزینه درمان کرونا در بیمارستانهای دولتی داد و ۳ماه بعدش وزیر بهداشت پشت تریبون رفت و از دستورش برای رایگان درمان شدن بیماران کرونایی حتی برای مهاجران بیمدرک خبر داد.
قیمتگذاری کرونایی برای بخش خصوصی
با وجود تعرفههای بالای درمان کرونا در بخش خصوصی، اما بسیاری از بیمارستانهای خصوصی ترجیح میدهند بیمار مبتلا به کرونا پذیرش نکنند؛ البته برخی بیمارستانهای خصوصی هم تنها بیمارانی که به دلیلی غیر کرونا بستری شدهاند و بعد مشخص شود مبتلا به کرونا هستند را درمان میکند. در بیمارستانی در شمال تهران هم با وجود تعرفههای بالای درمان، به زحمت تخت خالی برای پذیرش بیمار کرونایی پیدا میشود. در این بیمارستان هزینه یک شب بستری در اتاق خصوصی یکمیلیون و ۲۰۰هزار تومان و در بخش آیسییو ۲میلیون و ۴۰۰هزار تومان است که این تعرفه برای بیمارستانهای خصوصی دیگر هم یکسان است. اما به نظر میرسد با شیوع کرونا تعرفهگذاری جدیدی اتفاق افتاده که با تعرفههای اعلامی اختلاف بالایی دارد.
محمد جهانگیری، معاون فنی و نظارت سازمان نظامپزشکی کشور اما به همشهری میگوید هزینههایی که هماکنون از سوی بیمارستانهای خصوصی گرفته میشود، بر اساس قیمت تمام شدهای است که از سوی ستاد مقابله با کرونای تهران برای بخش خصوصی و دولتی درمان و همچنین مراکز خیریه محاسبه شده است. به بیمارستانهای خصوصی اعلام شده که نباید بیش از مبلغ اعلام شده هزینه دریافت کنند. به گفته او قیمت تمامشده برای درمان بیماران مبتلا به کرونا و غیر کرونا در دوره شیوع این بیماری است؛ چراکه بیماران غیر کرونایی هم به دلیل اجرای برخی پروتکلها مشمول قیمتهای تعیینشده میشوند؛ بنابراین با پایان دوره شیوع، این قیمتها هم تغییر خواهد کرد. با این که بسیاری از بیماران از سر ناچاری سر از بیمارستانهای خصوصی درمیآورند و به دلیل پیدا نشدن تخت خالی به سمت بیمارستانهای خصوصی میروند، اما جهانگیری میگوید آن چه از بیماران در بخش خصوصی دریافت میشود، کف هزینههاست نه سقف آن: «قبلاً بخش خصوصی میتوانست به صورت چکی خدمات بخرد، اما حالا تا پول ندهد نمیتواند کالایی بخرد. از سوی دیگر هم نمیتواند منتظر بماند بیمه ۲، ۳ماه دیگر به او پرداختی داشته باشد. اگر به فکر نقدینگی نباشد نمیتواند به مردم خدمت بدهد.»
این مسئول در سازمان نظامپزشکی، اقدام بیمارستانها برای دریافت ورودیه را، نامتعارف نمیداند. با این توضیح که در گذشته هزینههای بستری مشخص بود، اما برای درمان کرونا، هزینهها نامشخص است: «میانگین بستری در بیمارستان خصوصی، ۸تا ۱۰روز است و داروهایی که برای بیمار تجویز میشود، متنوع و با قیمتهای متفاوت است؛ بنابراین مبلغی که در ابتدا گرفته میشود، برای تامین این هزینههاست و اگر هزینه درمان کمتر شد، پول بازگردانده و اگر بیشتر شد، مابقی آن دریافت میشود.»
چندین مورد تخلف تعرفهای بخش خصوصی و ارجاع به تعزیرات
به گفته او، دانشگاههای علومپزشکی بر روند اجرای قیمتگذاری درمان کرونا در بخش خصوصی نظارت دارند تا هزینهها براساس قوانین دریافت شود: «اگر موردی از تخلف به ما گزارش شود، پرونده تشکیل میدهیم و تیمی برای بررسی اعزام میکنیم، اما مستقیما نظارت نمیکنیم.»
جهانگیری میگوید در این مدت چندین پرونده شکایت و تخلف تعرفهای در بیمارستانهای خصوصی گزارش شده که به تعزیرات معرفی شدهاند. البته در مقابل خدماتی که ارائه میشود تعداد بالایی ندارند. او یکی از دلایل بالا بودن قیمت خدمات در بخش خصوصی را نوسانات ارزی و تورم میداند. به گفته او، با وجود این میزان از افزایش قیمتها، بخش خصوصی با ۸تا ۹درصد افزایش قیمت مواجه بود که رشد بسیار کمی است. بخش دولتی اعتباراتی دارد که هزینههایش جبران میشود اما بخش خصوصی این طور نیست. بسیاری از تجهیزات گران شده، همه اینها در شرایطی است که ارز دولتی برای بخش خصوصی در نظر گرفته نشده و تمام خریدها با ارز آزاد انجام میشود. دستگاهی که قبلا با ۵میلیون تومان تعمیر میشد، حالا با ۸۰میلیون تومان تعمیر میشود. برای جبران آن باید چقدر تعرفهگذاری کرد. او تأکید میکند که هزینه هر تخت یکمیلیون تومان است، تعرفه آن اما ۶۶۰هزار تومان تعیین شده؛ بنابراین بخش خصوصی نزدیک به ۳۰۰هزار تومان از جیب پرداخت میکند. بیمارستانهای خصوصی هر قدر بیشتر بیمار بستری کنند، بیشتر از جیب هزینه میکنند و ضرر میدهند.
محمدرضا ظفرقندی، رئیس سازمان نظامپزشکی اما میگوید که پیگیر ماجرای تعرفهها در بخش خصوصی هستند تا روال منطقی بهخود بگیرد. به گفته او، هم سازمان نظامپزشکی و هم ستاد مقابله با کرونای تهران قیمت تمامشده بستری و درمان بیماران مبتلا به کرونا را محاسبه کردهاند و اگر مبلغی بیش از آن از بیماران گرفته شود، برخورد میشود.
هزینههای کمرشکن داروهای بیاثر
بخشی از ماجرای بالا بودن هزینههای درمان اما به قیمت داروهایی برمیگردد که برای این بیماران تجویز میشود. بابک، برای خرید داروی رمدسیویر سر از بازار سیاه درآورد تا پدرش را از مرگ نجات دهد. آنجا هر دوز دارو را ۲۵میلیون تومان میفروختند و در آخر با پارتیبازی در بیمارستانی توانست هر آمپول را ۳میلیون تومان بخرد. آمپول اکتمرا را هم هر عدد ۲میلیون و ۱۰۰هزار تومان خرید. نوع ایرانی این دارو یک میلیون و ۸۰۰هزار تومان است. علی اما شانس بهتری داشت. مریضش در بیمارستان دولتی بستری بود و یک داروی رمدسیویر را با دفترچه بیمه یکمیلیون و ۳۰۰هزار تومان خرید. او به همشهری میگوید، قیمت آن در بازار آزاد ۱۳تا ۱۴میلیون تومان بود. هر چند که اخیرا شنیده قیمت هر دوز بهدلیل تولید داخلی به ۷۵۰هزار تومان رسیده است.
محمدرضا واعظمهدوی، رئیس انجمن اقتصاد سلامت معتقد است که همین هزینهها برای فقیرتر شدن مردم کافی است؛ هر چند که مردم قبل از این که راهی بیمارستانها شوند به دلیل بیکاری و کاهش درآمدها به زیر خط فقر سقوط کردهاند. انتقاد اصلی او به داروهای گرانقیمتی است که برای بیماران ضعیف تجویز میشود؛ در حالی که اثربخشی همین داروها از سوی سازمان بهداشت جهانی مورد تأیید قرار نگرفته است؛ داروهایی که در صف اول درمان در کشورهای اروپایی است در ایران کنار گذاشته شده است. اشاره واعظمهدوی درست است. اواخر مهر امسال، سازمان بهداشت جهانی با آوردن نام ۲داروی رمدسیویر و هیدروکسیکلروکین اعلام کرد که این دو دارو تأثیر کمی بر درمان موارد شدید کووید -۱۹ دارد و تأثیری بر درمان بیماران ندارد. دوم آبان مدیر روابط عمومی وزارت بهداشت همین خبر را توییت کرد؛ این در حالی بود که در ۶ماه گذشته آمپول رمدسیویر با قیمتهای نجومی در بازار آزاد فروخته میشد و روندش هم با کمی کاهش قیمت، همچنان ادامه دارد.
واعظمهدوی به همشهری میگوید که در ایران داروهای ضد ویروس ارزانی وجود دارد که میتوان تجویز کرد؛ بنابراین باید وزارت بهداشت کمیته ارزیابی داشته باشد و پزشکان و بیمارستانها را ترغیب کند تا از داروهای ارزانتری استفاده کنند. ۹۵درصد مردم میتوانند با داروی ارزانتری درمان شوند. علی فاطمی، عضو هیأتمدیره انجمن داروسازان ایران اما به همشهری میگوید که برای ضد ویروسها نمیتوان جایگزینی پیدا کرد. این دارو برای بیماران بدحال کرونا تجویز میشود. او میگوید در کنار رمدسیویر، گاهی قرص فاوی پیراویر هم تجویز میشود که هر ورق آن بالای ۱۰۰هزار تومان است. محمود هادیپور که داروساز و کارشناس حوزه بیماران خاص است، نظر مخالفی دارد. او میگوید رمدسیویر به کار بیمارانی میآید که هنوز به مرحله آیسییو نرسیدهاند. تأکید او بر تهیه پروتکلی جامع برای درمان دارویی کروناست.
کرونا؛ عامل افزایش فقر و نابرابری
انتقادهای رئیس انجمن اقتصاد سلامت اما تنها به بخش دارویی کرونا مربوط نمیشود. او میگوید مطالعهای که کنفرانس تجارت و توسعه سازمان ملل انجام داده نشان میدهد که بیماری کرونا یکی از عواملی است که گسترش فقر و نابرابری را در جوامع بشری تشدید کرده است. این مطالعه نشان میدهد کشورهای با درآمد بالا به طور متوسط ۱۰دلار، کشورهای بادرآمد متوسط یک دلار و کشورهای فقیر، یکدهم دلار، هزینه تجهیرات مورد نیازشان است؛ بنابراین میان افراد فقیر و ثروتمند ۱۰۰برابر تفاوت در هزینههای درمان وجود دارد و دلیل آن هم این است که امکاناتی مثل ونتیلاتور و بستری در بخش مراقبتهای ویژه و… که در درمان کرونا نقش دارند، بار مالی بالایی برای بیماران ایجاد کرده است. به گفته واعظمهدوی حتی روشهای تشخیص بیماری کووید – ۱۹هم هزینههای بالایی دارد و در آزمایشگاههای کشور، بین ۶۰۰تا ۸۰۰هزار تومان از افراد دریافت میشود.
این کارشناس حوزه اقتصاد سلامت معتقد است که وزارت بهداشت که هدایت تخصصی درمان کرونا را بر عهده دارد، انسجام فکری و هماهنگی در تصمیمگیری ندارد و تحتالشعاع فشارهای سیاسی و افکار عمومی در حوزه تحقیقات، بهداشت و درمان بهخوبی عمل نکرده است. همین هم موجب شده تا یک پروتکل درمانی مشخص با در نظر گرفتن ملاحظات اقتصادی تهیه نشود.
چرا دستگاه ۱۰۰هزار تومانی، ۸۰۰هزار تومان فروخته میشود؟
انتقاد دیگر او به سودجوییهای اقتصادی در حوزه درمان کروناست. به گفته او، دستگاه سنجش اکسیژن که پیش از این ۱۰۰هزار تومان بود اکنون تا ۷۰۰، ۸۰۰هزار تومان در حال فروش است. قیمتها منطقی نیست و نظارتی وجود ندارد و عدهای بر طبل گرانی میکوبند و به شکلهای مختلف میخواهند قیمت ارز و مواداولیه دارویی و… را بالا ببرند. عدهای هستند که رانت و پشتوانه مالیاتی و رسانهای دارند و افزایش قیمتها را توصیه میکنند. آنها میخواهند هزینههای درمان را آزاد و مردم را به سمت بخش خصوصی هدایت کنند؛ یعنی زندگی برای ثروتمندان باشد و افراد نیازمند جانشان را از دست بدهند. از سوی دیگر، رویکردهای پیشگیرانه کوویدـ ۱۹هم مانند گذشته نیست.
هادیپور، کارشناس حوزه دارو هم بر همین موضوع تأکید میکند و معتقد است که برای کاهش هزینههای درمان کرونا، باید یک مرحله به عقب رفت و برای پیشگیری تلاش کرد: «نمیتوان روی درمان و هزینههای آن مانور داد. باید رفتار را درست کرد و روشهای پیشگیری را در پیش گرفت. باید به مردم استفاده از ماسک را یاد داد. هر قدر در زمینه پیشگیری اقدام شود، از هزینههای درمان و بستری کاسته میشود.»
به گفته او، به جای تجویز داروهای گرانقیمت میتوان در مراحل اولیه بیماری از ویتامینهای دی و سی استفاده کرد: «نباید بیهوده برای مردم هزینه تراشید. پزشکان باید پروتکل مشخصی داشته باشند و در این زمینه به اجماع برسند. در ایران ملغمهای از پروتکلهای درمانی دنیا، اجرا میشود؛ در حالی که باید رویه درستی در پیش گرفته شود و داروهای گرانقیمت تنها برای بیمارانی که واقعا برایشان فایده دارد، تجویز شود.»
طرحهای شکستخورده
ماجرا اما تنها به بیماران ایرانی بیمهشده محدود نمیشود. مدتهاست که ایرانیان ناتوان از پرداخت حق بیمه و مهاجرانی که بیشتر آنها افغانستانیها هستند، در تامین هزینههای درمانشان با چالش جدی مواجهند. همزمان با اجرای طرح تحول نظام سلامت از پانزدهم اردیبهشت سال ۹۳، ماجرای پوشش بیمهای افراد فاقد بیمه در قالب سیاست دولت در راستای پوشش همگانی بیمه مطرح شد. ۲سال بعد، وزیر وقت بهداشت پشت تریبون رفت و از بیمه شدن ۱۱میلیون ایرانی خبر داد و اعلام کرد که این افراد تحت پوشش بیمه ایرانیان قرار گرفتند. آن زمان بنا بر این بود تا افراد بدون بیمه به محض ورود به بیمارستان در همان ساعتهای اولیه، از طریق خود بیمارستان، بیمه شوند. این قانون اما دوام چندانی نداشت. پس از مدتی قانون بیمه سلامت ایرانیان تغییر کرد و دایره محدودیتها گستردهتر شد. این بار با حق بیمه نزدیک به ۶۰۰هزار تومان در سال برای هر نفر، سرپرست خانواده با بیمه کردن تمام اعضای خانواده، امکان استفاده از این بیمه را داشت؛ یعنی برای یک خانواده ۵نفره، ۳میلیون تومان باید حق بیمه پرداخت میشد که پرداخت یکباره این مبلغ برای بسیاری از خانوادههای نیازمند امکانپذیر نبود. آنهایی هم که شرایط اقتصادی نابسامانی داشتند، تنها با نامه کمیته امداد میتوانستند از بیمه رایگان استفاده کنند که آن هم سازوکارهای خود را دارد.
حسن قاضیزاده هاشمی قبلا گفته بود که دولت در اعلام بیمه همگانی احساساتی شد، باید ۴تا ۵دهک اول بیمه میشدند که عدد ۵میلیون نفری را شامل میشود. طرح دولت به دلیل محدودیت منابع مالی با شکست مواجه شد. با این حال، اما آبان سال گذشته سعید نمکی، وزیر تازهنفس بهداشت، این بار گفت که ۹میلیون ایرانی دیگر در مرحله دوم طرح تحول نظام سلامت بیمه میشوند. ۲ماه قبل از آن مدیرعامل سازمان بیمه سلامت، تعداد افراد بدون دفترچه بیمه را ۷میلیون نفر اعلام کرد که نشان میدهد آمار دقیقی از بیمه نشدهها در کشور ثبت نشده است. ۳۰مهر امسال، مدیرعامل سازمان بیمه سلامت اعلام کرد ۴۱ میلیون نفر از ایرانیان زیر پوشش یکی از صندوقهای پنجگانه سازمان بیمه سلامت هستند، ۲۰ میلیون نفر تحت پوشش صندوق بیمه روستاییان، ۱۳ میلیون نفر زیر پوشش صندوق بیمه سلامت همگانی و بقیه تحت پوشش صندوق بیمه سلامت کارکنان دولت و سایر اقشار این سازمان قرار دارند.
حالا تأثیرات بیمه نشدن این افراد را علیاکبر اسماعیلپور، مدیر مرکز توانمندسازی آوای ماندگار دروازه غار هر روز به چشم میبیند. او میگوید همین چندماه پیش زن سرایدار افغانستانی بهدلیل ابتلا به کرونا در یکی از بیمارستانهای دولتی جنوب شهر تهران جانش را از دست داد و بیمارستان بابت هزینههای دارویی و بستری، ۲۰میلیون تومان از خانواده بهشدت فقیر او درخواست کرد. همسرش کارگر بود و بیپول. بیمارستان اعلام کرد که هزینه بستری و دارو در ۱۰، ۱۲روز، بیش از ۲۰میلیون تومان است. ۲روز پیکر در سردخانه بیمارستان بود تا برادران زن با قرض گرفتن از این و آن پول را جمع کردند و پیکر را تحویل گرفتند. او میگوید ایرانیان بدون بیمه و مهاجران چالش جدی با هزینههای درمان دارند. حالا هم که کرونا شایع شده، فشارها بیشتر است. هر تست کرونا حداقل ۵۰۰هزار تومان است و برای این خانوادهها گران درمیآید: «هزینههای بیمارستان و درمان با این مهاجران مانند توریستهای اروپایی محاسبه میشود.»
کرونا، مهاجران را فقیرتر کرد
هر آزمایش کرونا در آزمایشگاههای خصوصی از ۵۰۰هزار تومان شروع شده و به ۸۰۰هزار تومان میرسد. تعرفه در بخش دولتی ۱۰۰تا ۳۵۰هزار تومان است، اما تنها برای بیماران با شرایط خاص انجام میشود. اسماعیلپور میگوید ترجیح بیشتر خانوادههای نیازمند پس از ابتلا به کرونا، ماندن در خانه است. آنها پولی برای پرداخت هزینههای درمان به بیمارستان ندارند: «بخش مددکاری بیمارستانها به جای کمک به بیماران نیازمند، سخنگوی روسای بیمارستانها شدهاند و هیچ کمکی نمیکنند. تا به حال خانوادههای زیادی بودهاند که بهدلیل هزینههای درمان در بخش کرونا و غیرکرونا با مشکلات جدی مواجه شدهاند. کرونا آنها را فقیرتر کرده است؛ چراکه پیش از بیمار شدن آنها که اغلب کارگرند، حقوق حداقلی داشته یا بیکار شدهاند. »
سارا رضایی هم که مسئول کمیته سلامت جمعیت امداد دانشجویی امام علی(ع) است، میگوید که بزرگترین چالش آنها در بخش هزینههای درمان است. تمام مهاجران و بخش قابلتوجهی از ایرانیان بدون مدارک شناسایی، امکان برخورداری از بیمه را ندارند و در تامین هزینههای درمان درماندهاند. او میگوید، تغییر شرایط بیمه سلامت ایرانیان و بیمه کردن تمام اعضای خانواده، یکی از مشکلات خانوادهها برای بیمه شدن است.»/همشهری







